Damian Walas28 marca 2024
Na wstępie musimy sobie rozróżnić czym jest pierwsza pomoc, a co to jest kwalifikowana pierwsza pomoc (KPP).
Pierwszej pomocy jesteśmy w stanie udzielić wszyscy. Bez względu na to, czy ukończyłeś kurs pierwszej pomocy, czy też nie. Udzielanie pierwszej pomocy bardzo często kojarzy nam się z akcją ratunkową, w której będziemy prowadzić reanimację, wyciągać ludzi z płonących aut lub tamować krwotok z amputowanej kończyny. I słusznie, bo to też jest pierwsza pomoc. Ale pamiętaj, że w znaczącej większości są to jednak dużo prostsze czynności, które będą odgrywały niezwykle ważną rolę podczas akcji ratunkowej. A jest to m.in.:
- nasza reakcja, czyli zainteresowanie się poszkodowanym (w końcu od tego wszystko się zaczyna). Podejście do poszkodowanego i zapytanie się czy wszystko w porządku i czy potrzebuje jakiejś pomocy to też jest pierwsza pomoc
- wezwanie pomocy dzwoniąc na numer 112 lub 999
- zapewnienie komfortu psychicznego poprzez rozmowę z osobą poszkodowaną, która może być bardzo zestresowana
- zabezpieczenie miejsca wypadku komunikacyjnego (w którym wcale nie będzie płonących aut oraz amputowanych kończyn)
- naklejenie plasterka dziecku na niewielką ranę
- pomoc osobie starszej, która ma problem z wniesieniem zakupów do swojego mieszkania
Wszystkie powyższe czynności to również jest pierwsza pomoc. Aczkolwiek pamiętaj, że w sytuacji, w której będziesz musiał prowadzić resuscytację krążeniowo-oddechową lub tamować masywny krwotok, to tutaj bez właściwego przeszkolenia może być zdecydowanie ciężej.
Czym natomiast jest Kwalifikowana Pierwsza Pomoc?
Jest to trochę bardziej rozszerzona pierwsza pomoc. Na kursie Kwalifikowanej Pierwszej Pomocy jest przekazywana bardziej specjalistyczna wiedza, dzięki której ratownicy będą mogli jeszcze swobodniej działać podczas akcji ratunkowej. Wymagania i program dotyczący kursu jest jasno określony przez ustawę o Państwowym Ratownictwie Medycznym. Kurs trwa zawsze 66 godzin, a po jego ukończeniu uzyskuje się tytuł ratownika (nie mylić z ratownikiem medycznym – są to dwa różne tytuły).
Na kursie KPP spotkasz się z obszerniejszym objaśnieniem dotyczącym transportowania pacjenta (np. z wykorzystaniem deski ortopedycznej), stosowania tlenoterapii, poznasz dokładniej zagadnienia związane z anatomią oraz fizjologią człowieka, a także nauczysz się prowadzić segregację medyczną na miejscu zdarzenia, gdy poszkodowanych jest więcej niż tylko 1.
A jak zostać ratownikiem medycznym? O tym przeczytasz w moim poprzednim wpisie, w którym jasno wytłumaczyłem kim jest Ratownik Medyczny oraz jak zostać Ratownikiem Medycznym.
 KIM JEST RATOWNIK MEDYCZNY?
KIM JEST RATOWNIK MEDYCZNY?
JAK ZOSTAĆ RATOWNIKIEM MEDYCZNYM?
DZIENNIK RATOWNIKA CZĘŚĆ I
Każda osoba, która decyduje się na zostanie ratownikiem medycznym zastanawia się gdzie właściwie mogą pracować ratownicy medyczni?
Wbrew pozorom nie jest to jedynie karetka pogotowia, chociaż to z tym miejscem najbardziej nam się kojarzy ten zawód. Gdzie w takim razie może pracować ratownik medyczny?
- w Zespołach Ratownictwa Medycznego (czyli właśnie w karetkach)
- w Lotniczym Pogotowiu Ratunkowym
- w Szpitalnych Oddziałach Ratunkowych (czyli w każdym SOR-ze w Polsce)
- w firmach szkoleniowych zajmujących się edukacją z zakresu pierwszej pomocy, kwalifikowanej pierwszej pomocy lub ratownictwem specjalistycznym
- w oddziałach szpitalnych (np. oddziale wewnętrznym, psychiatrii, toksykologii itd.)
- w przychodniach POZ (razem z lekarzem rodzinnym)
- w transporcie medycznym (czyli też w karetce, ale dedykowanej jedynie transportowi pacjenta ze szpitala do domu lub do innego szpitala)
- wszędzie tam, gdzie niezbędne jest zabezpieczenie medyczne, czyli koncerty, dyskoteki, rajdy rowerowe, turnieje sztuk walki, mecze piłkarskie, wyprawy alpinistyczne, obozy dla dzieci i młodzieży, rejsy morskie itp.
- w punktach pobrań krwi
- w wojsku
- w straży pożarnej
- w policji
- w Górskim Ochotniczym Pogotowiu Ratunkowym (GOPR)
- w Wodnym Ochotniczym Pogotowiu Ratunkowym (WOPR)
- w Morskiej Służbie Poszukiwawczej
Jak widzisz lista jest całkiem długa, a to nie jest jej koniec! Zatem będąc ratownikiem medycznym nie musisz wcale pracować tylko w karetce lub w SOR-ze. Możesz pracować w wielu innych miejscach, np. prowadzić szkolenia pierwszej pomocy jak my! 🙂
Ratownicy medyczni mają unikalną możliwość dzielenia się swoją wiedzą i doświadczeniem poprzez prowadzenie kursów pierwszej pomocy. W Eskulapa, oferujemy szeroki zakres kursów pierwszej pomocy, które są zaprojektowane, aby każdy mógł nauczyć się podstawowych umiejętności ratunkowych. Nasze szkolenia są prowadzone przez doświadczonych profesjonalistów, co gwarantuje najwyższą jakość nauczania. Praca w roli instruktora to nie tylko możliwość rozwoju osobistego, ale także szansa, by przekazać innym umiejętności, które mogą uratować życie.
 Zespół Eskulapa – uczymy ratować życie
Zespół Eskulapa – uczymy ratować życie
Gdy w roku 2015 zaczynałem studia Ratownictwa Medycznego pamiętam, że niemalże każdy wykładowca straszył nas, że bardzo ciężko jest znaleźć pracę w zawodzie ratownika medycznego, a o zarobkach lepiej nie mówić… Na szczęście od paru lat jest lepiej niż wtedy. Ze znalezieniem pracy nie ma większych problemów, a zarobki zdecydowanie się zwiększyły.
Zarobki różnią się przede wszystkim od miejsca, w którym ratownik medyczny pracuje. Inne zarobki znajdziesz pracując w pogotowiu ratunkowym, a inne w wojsku lub w przychodni.
Zarobki ratownika medycznego różnią się również od regionu Polski, w którym dana osoba pełni dyżury. Przykładowo na południu Polski stawki mogą być różne od tych na północy Polski.
Kolejnym elementem jest umowa na podstawie której ratownik medyczny jest zatrudniony. Najczęściej jest to umowa B2B (czyli popularny kontrakt) lub umowa o pracę.
Stawki na umowie B2B wynoszą średnio 55 zł – 70 zł brutto na godzinę. Natomiast ratownik medyczny pracujący na umowie o pracę może liczyć na wynagrodzenie w przedziale 4650 zł – 7390 zł brutto.
W skład pensji mogą również dojść różne dodatki, np. za bycie kierowcą Zespołu Ratownictwa Medycznego, za bycie kierownikiem zespołu lub dodatek zależny od stażu pracy.
 Źródło: archiwum własne
Źródło: archiwum własne
Wiele osób na początku swojej drogi zastanawia się, czy poradzą sobie w zawodzie ratownika medycznego. Często pojawia się pytanie “czy praca ratownika medycznego jest trudna?”. Przecież na co dzień ratownicy medyczni spotykają się w swojej pracy z wypadkami komunikacyjnymi, krwią, olbrzymią ilością stresu, a niekiedy śmiercią osób poszkodowanych.
Praca ratownika medycznego zdecydowanie jest ciężka. Osoba podejmująca się tego zawodu musi potrafić działać pod presją czasu oraz podejmować trafne decyzje pod wpływem stresu. Dodatkowo należy posiadać umiejętności komunikacji, radzenia sobie ze stresem oraz olbrzymią wiedzę z każdej dziedziny medycyny.
Dodatkowo ratownik medyczny musi być w dobrej kondycji fizycznej. Niekiedy akcja ratunkowa wymaga przetransportowania pacjenta z miejsca zdarzenia do karetki pogotowia, co w praktyce może oznaczać znoszenie osoby ważącej 100 kg z 3. piętra bloku mieszkalnego.
Czy pomimo tego, że praca ratownika medycznego jest ciężka, czy warto zdecydować się na podjęcie tego zawodu?
Zdecydowanie tak. Jest to niezwykle ciekawa praca, w której nigdy nie wiadomo co się wydarzy. Każdy dyżur stanowi swojego rodzaju zagadkę i niespodziankę, więc ciężko tutaj o stagnację. Co więcej, olbrzymia satysfakcja, którą czerpie się z pomagania innym, jest warta wszelkich trudów tego zawodu.
Więcej o realiach pracy ratownika medycznego możesz przeczytać w wywiadzie, którego miałem przyjemność udzielić dla Polskiej Agencji Prasowej.
 Praca ratowników medycznych:
Praca ratowników medycznych: 
 źródło: archiwum własne
źródło: archiwum własne



 ALGORYTM UDZIELANIA PIERWSZEJ POMOCY, CZYLI JAK
ALGORYTM UDZIELANIA PIERWSZEJ POMOCY, CZYLI JAK  JAK DZIAŁA APLIKACJA RATUNEK? [VIDEO]
JAK DZIAŁA APLIKACJA RATUNEK? [VIDEO]




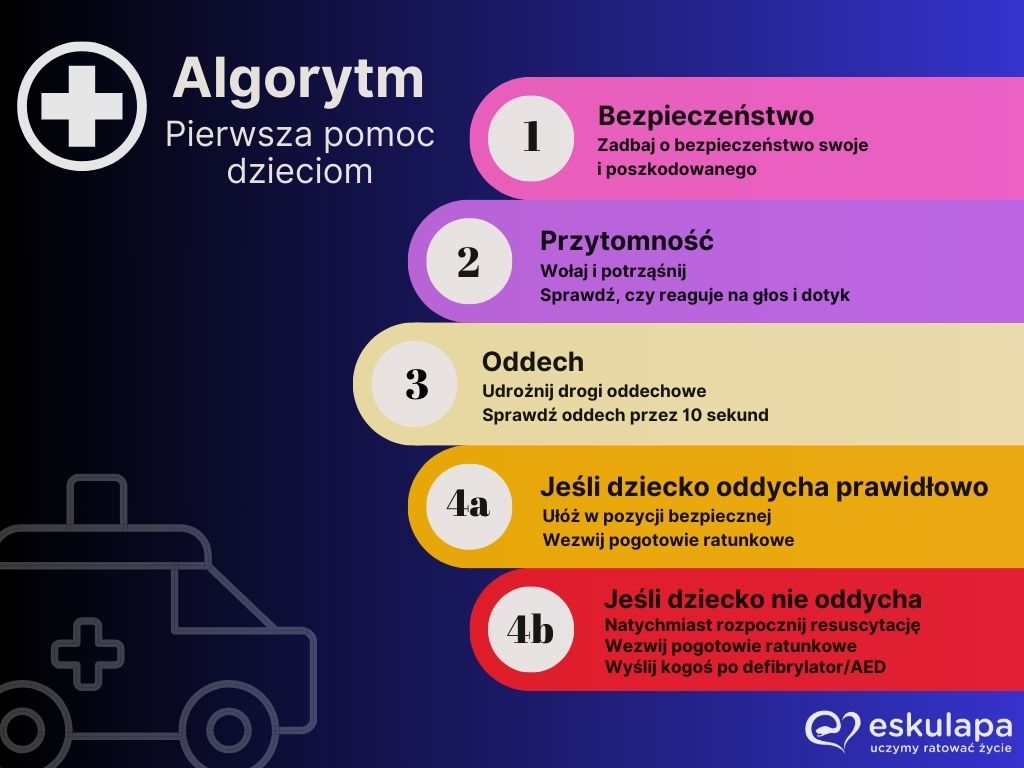
 BEZPIECZNY ŻŁOBEK I PRZEDSZKOLE
BEZPIECZNY ŻŁOBEK I PRZEDSZKOLE



 Co zrobić gdy dziecko się oparzy, oparzenia u dzieci pierwsza pomoc
Co zrobić gdy dziecko się oparzy, oparzenia u dzieci pierwsza pomoc